תוֹכֶן
- מהי גירוי מוחי עמוק?
- כיצד עובד גירוי מוחי עמוק?
- מי מועמד לגירוי מוחי עמוק?
- בחירת ניתוח גירוי מוחי עמוק
- הליך גירוי המוח העמוק
- לאחר ניתוח גירוי מוחי עמוק
- תכנות ה- Neurostimulator
- השפעות ארוכות טווח של גירוי מוחי עמוק
- אמצעי זהירות מיוחדים לאחר גירוי מוחי עמוק
מהי גירוי מוחי עמוק?
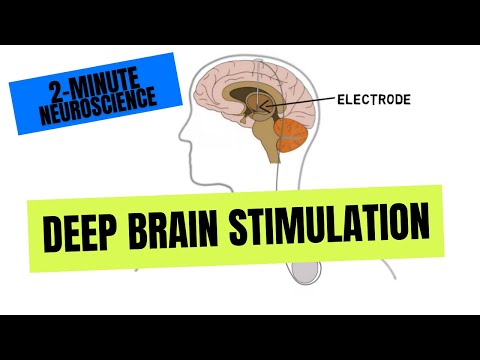
גירוי מוחי עמוק (DBS) הוא הליך נוירוכירורגי המשתמש באלקטרודות מושתלות וגירוי חשמלי לטיפול בהפרעות תנועה הקשורות למחלת פרקינסון (PD), רעד חיוני, דיסטוניה ומצבים נוירולוגיים אחרים.
רופאים עשויים להשתמש ב- DBS להפרעות תנועה או במצבים נוירופסיכיאטריים כאשר תרופות הפכו פחות יעילות או אם תופעות הלוואי שלהן מפריעות לפעילות היומיומית של האדם.
כיצד עובד גירוי מוחי עמוק?
תסמינים הקשורים לתנועה של מחלת פרקינסון ומצבים נוירולוגיים אחרים נגרמים על ידי אותות חשמליים לא מאורגנים באזורי המוח השולטים בתנועה. כאשר מצליחים, DBS קוטע את האותות הלא סדירים הגורמים לרעידות ולתסמיני תנועה אחרים.
לאחר סדרת בדיקות הקובעת את המיקום האופטימלי, נוירוכירורגים משתילים חוט אחד או יותר, המכונים "לידים", בתוך המוח. המוליכים מחוברים עם הארכת חוטים מבודדת למעצב עצבי (גנרטור חשמלי) קטן מאוד המושתל מתחת לעצם הבריח של האדם, בדומה לקוצב לב. פעימות רציפות של זרם חשמלי מהמאיץ הנוירו-סטימולטור עוברות דרך המוליכים ולמוח.
מספר שבועות לאחר שהממריץ הנוירו נמצא במקום, הרופא מתכנת אותו להעביר אות חשמלי. תהליך תכנות זה עשוי להימשך יותר מביקור אחד על פני שבועות או חודשים על מנת להבטיח כי הזרם מותאם כראוי ומספק תוצאות יעילות. בהתאמת המכשיר הרופא מחפש איזון אופטימלי בין שיפור בקרת הסימפטומים לבין הגבלת תופעות הלוואי.
מי מועמד לגירוי מוחי עמוק?
DBS הוא לא רק הליך כירורגי. זה כולל סדרת הערכות, נהלים והתייעצויות לפני ואחרי הניתוח בפועל, כך שאנשים המעוניינים לטפל ב- DBS צריכים להיות מוכנים להקדיש זמן לתהליך.
לדוגמא, מי שאינו גר קרוב למרכז רפואי המציע ניתוח DBS עשוי להזדקק להקדיש זמן משמעותי לנסיעה הלוך ושוב לפגישות.
ההליך, כמו גם ההערכה לפני הניתוח והמעקב לאחר הניתוח, יכולים להיות יקרים בהתאם לכיסוי הביטוחי של האדם. ניתוח DBS הוא טיפול שאושר על ידי ה- FDA למחלת פרקינסון, ומדיקייר ורוב המבטחים הפרטיים מכסים את ההליך, אך היקף הכיסוי יהיה תלוי במדיניות האישית של כל אדם.
חולים פוטנציאליים צריכים להיות בעלי ציפיות ריאליות לגבי תוצאות DBS. למרות ש- DBS יכול לשפר את תסמיני התנועה של מחלת פרקינסון ולשפר מאוד את איכות החיים בחולים שנבחרו כראוי, אין זה צפוי להחזיר אף אחד לבריאות מושלמת.
מחלת פרקינסון
שלושה סוגים של חולי PD נהנים בדרך כלל מ- DBS:
חולים עם רעד בלתי נשלט שתרופות לא היו יעילות עבורם.
חולים עם תסמינים המגיבים היטב לתרופות, אך כאשר התרופות נשחקות, הם חווים תנודות מוטוריות קשות ודיסקינזיות, למרות התאמות תרופתיות.
חולים שתסמיני התנועה שלהם עשויים להגיב למינונים תרופתיים גבוהים יותר או תכופים יותר, אך הם מוגבלים לכך בגלל תופעות לוואי.
רעד חיוני
רעד חיוני הוא הפרעת התנועה השכיחה ביותר, ו- DBS יכול להיות טיפול יעיל, במיוחד במקרים חמורים בהם הרעידות יכולות להשבית, ולהגביל את המשימות היומיומיות כמו הלבשה, גילוח, אכילה או שתייה. מכיוון שרעד הוא הסימפטום היחיד ברעד חיוני, DBS יכול לשפר את חייהם של אנשים הסובלים מהמצב ולעזור להם לתפקד כרגיל.
דיסטוניה
דיסטוניה היא הפרעה תנועתית נדירה יחסית, אך הסימפטומים שלה - תנוחות חריגות ותנועות מתפתלות - יכולים להגיב ל- DBS כאשר תרופות אינן מספקות הקלה מספקת. תגובת הפרט ל- DBS תלויה בסיבה הבסיסית לדיסטוניה - גורם גנטי, המושרה מתרופות או גורם אחר. אם הסיבה אינה ידועה, סביר להניח שהרופא יבצע בדיקות נוספות כחלק מעיבוד ה- DBS.
מצבים פסיכיאטריים
כמה מחקרים שנערכו לאחרונה העלו כי אנשים החיים עם דיכאון, הפרעה טורדנית כפייתית (OCD) או הפרעת טורט עשויים להפיק תועלת מניתוח DBS. יש צורך במחקר נוסף כדי לקבוע אם DBS יעיל לטיפול בהפרעות פסיכיאטריות ואם יתרונות אלו עולים על הסיכונים ותופעות הלוואי.
בחירת ניתוח גירוי מוחי עמוק
ניתוח DBS אינו מומלץ לכל האנשים החיים עם מחלת פרקינסון או הפרעות תנועה אחרות. שיחה עם נוירולוג המתמחה בהפרעות בתנועה יכולה לקבוע אם אדם מועמד טוב ל- DBS.
מדוע רופא עשוי (או שלא) לבחור גירוי מוחי עמוק
על פי הקרן הלאומית לפרקינסון, המועמד האידיאלי למחלת פרקינסון לניתוח DBS כולל:
תסמיני PD המפריעים לפעילות בחיי היומיום.
תנודות בתנועתיות עקב תרופות PD (תופעה "on-off") עם או בלי דיסקינזיה (תנועות אי-רצוניות בלתי רצוניות, במיוחד בזרועות ובראש).
המשך תגובה טובה לתרופות PD, גם אם השפעות התרופות עשויות להתפוגג מוקדם יותר ממה שהיה בעבר.
היסטוריה של מספר שילובים שונים של תרופות ל- PD בהשגחת נוירולוג המתמחה בהפרעות תנועה.
גורמים אלו עשויים להפוך אדם למועמד פחות אידיאלי לניתוח DBS:
קושי בשיווי המשקל, בהליכה או ב"הקפאה "כתסמין הנכה העיקרי.
סימפטום ראשוני לקושי בדיבור.
בלבול מתמשך ובעיות בזיכרון ובחשיבה.
מצב פסיכיאטרי כמו דיכאון או חרדה שלא השתפר או התייצב עם טיפול אחר.
מצב נוסף המגביר את הסיכון לסיבוכי ניתוח.
* ניתן לטפל בחלק מהגורמים הללו. קיום אחד או יותר אינו פוסל אדם לניתוח DBS עתידי, אך הרופא עשוי להמליץ על טיפול אגרסיבי יותר הממוקד בנושאים אלה לפני הניתוח.
בדיקה לפני גירוי מוחי עמוק
עבור חולים עם מחלת פרקינסון, על הרופא לאשר כי ה- PD מגיב על לבודופה ולקבוע אילו תסמינים הם הסיכויים הגבוהים ביותר להגיב ל- DBS ולדון בהם עם המטופל.
כדי להשיג שתי מטרות אלה, נוירולוג הפרעות התנועה יבחן את המטופל בהיעדר תרופות PD שלו, ואז לאחר נטילתן. ראיית ההשפעה של תרופות PD על התנועה ותסמינים שאינם מוטוריים מסייעת לרופא ולמטופל לזהות תסמיני יעד טובים ל- DBS.
הערכה קוגניטיבית יכולה לסייע בקביעת יכולתו של האדם להשתתף בהליך, הכוללת מתן משוב לרופא במהלך הניתוח ובמהלך תהליך ההתאמה של הנוירוסטימולטור. הערכה זו גם מודיעה לצוות על הסיכון לבלבול או בעיות קוגניטיביות מחמירות בעקבות ההליך.
חלק מבתי החולים מבצעים גם סקירה של ריפוי בעיסוק או הערכת דיבור, שפה ובליעה. פסיכיאטר רשאי לבחון את האדם כדי לקבוע אם מצב כמו דיכאון או חרדה דורש טיפול לפני הליך DBS.
הליך גירוי המוח העמוק
במקרים מסוימים המנתח יכניס גם את המוליך וגם את הנוירו-ממריץ; במקרים אחרים, שני הניתוחים עשויים להתבצע בנפרד, כאשר המוליך העצבי מושתל ימים או שבועות לאחר הצבת הליד.
DBS סטריאו-טקטי לעומת DBS מונחה תמונה התערבותית
ניתוח DBS סטריאו-טקטי מחייב את המטופל להפסיק את הטיפול התרופתי. במהלך ההליך מסגרת מייצבת את הראש ומספקת קואורדינטות שיעזרו למנתחים לכוון את ההובלה למיקום הנכון במוח. המטופל מקבל הרדמה מקומית (תרופות מרדימות) כדי לשמור על נוחותם בכל שלב יחד עם חומר הרגעה קל שיעזור לו להירגע.
במהלך ניתוח DBS מונחה תמונה, כמו למשל באמצעות MRI התערבותי (iMRI) או סריקת CT, המטופל ישן לעיתים קרובות בהרדמה כללית ואילו המנתח משתמש בתמונות של המוח כדי להנחות את ההובלה אל מטרתה.
חלק מהמרכזים המתקדמים מציעים אפשרויות סטריאו-טקטיות וגם אפשרויות מונחות iMRI לניתוח DBS. במקרה זה, הרופא והחולה ידונו באיזו הליך עדיף על סמך מספר גורמים.
לדוגמא, הרופא עשוי להמליץ על הליך מונחה דימוי לילדים, חולים הסובלים מתסמינים קיצוניים, אלו שחרדים או פוחדים במיוחד או כאלו שמובילים אותם לחלקים מסוימים במוח.
באופן כללי, ניתוח DBS עוקב אחר תהליך זה:
השתלת עופרת
האדם מסיר בגדים, תכשיטים או חפצים אחרים העלולים להפריע להליך.
לאחר גילוח כמות קטנה של שיער מאחורי קו השיער, צוות הניתוחים מזריק הרדמה מקומית (תרופות מרדימות) לקרקפת לצורך מיקום מסגרת הראש.
מסגרת הראש (או "הילה") תוצמד לגולגולת באמצעות ברגים, ותישאר במקומה במהלך כל ההליך כדי לשמור על הראש במצב תקין.
לאחר מכן, הצוות משתמש ב- CT או MRI כדי לאתר את אתר היעד במוח שאליו יוביל ההובלה.
לאחר טיפול תרופתי מרדים יותר, הנוירוכירורג קודח חור קטן בגולגולת כדי להכניס את העופרת.
הצוות רושם את התהליך כאשר העופרת עוברת ברקמת המוח כדי להבטיח מיקום מדויק של ההובלה. האדם עשוי להתבקש להזיז את הפנים, הזרוע או הרגל בזמנים מסוימים בזמן ההקלטות.
ברגע שהעופרת במצב היא מחוברת למעצב עצבי חיצוני. גירוי חשמלי המנוהל באמצעות ההובלה לתקופה קצרה מסייע לרופאים לראות אם הסימפטומים משתפרים או שמופיעות תופעות לוואי (כגון התכווצויות שרירים או תופעות ראייה).
חוט הארכה מחובר לעופרת ומונח מתחת לקרקפת, ומחבר את העופרת לממריץ העצבי.
הפתח בגולגולת סגור בכובע פלסטיק ותפרים.
הקלטת מיקרו אלקטרודות
הקלטת מיקרואלקטרודות (MER) משתמשת בזרם חשמלי (5-100uA) בתדירות גבוהה מאוד (300Hz) כדי לזהות במדויק את אתר הניתוח להשתלת ממריץ המוח העמוק (DBS). טכניקה זו הייתה חלוצה בג'ונס הופקינס, והיא מאושרת על ידי כוח המשימה לכירורגיה למחלת פרקינסון של הוועדה האמריקאית להערכה טיפולית וטכנולוגית נוירולוגית.
מכיוון שמבנה מוחו של כל אדם משתנה, המידע המתקבל מ- MER נותן יעד מדויק למיקום DBS סופי. המיקרואלקטרודה מאפשרת לצוות הכירורגי לדמיין ולשמוע את הפעילות העצבית מאזורים שונים במוח כדי לזהות מבנים ספציפיים על סמך הדפוסים הייחודיים של פעילות עצבית. המטופל צריך להיות ער (לא בהרדמה כללית) על מנת ש- MER יניב מידע באיכות גבוהה.
מיקום הנוירוסטימולטור
הליך זה מתרחש בהרדמה כללית כך שהאדם ישן. הצוות הכירורגי מכניס את הנוירוסטימולטור מתחת לשכבות העור החיצוניות, בדרך כלל ממש מתחת לעצם הבריח, אך לפעמים בחזה או בבטן. חוט ההארכה מהעופרת מחובר לממריץ העצבי.
לאחר ניתוח גירוי מוחי עמוק
בבית החולים
באופן כללי, השהייה בבית החולים לאחר ניתוח DBS היא 24 שעות אך היא עשויה להיות ארוכה יותר, תלוי באיזו מהירות המטופל מתאושש ומוכן לחזור הביתה. הרופא יבקר, יוודא שהאדם מוכן לעזוב ויספק הוראות לטיפול בבית.
בבית
בבית חשוב לשמור על חתכים נקיים ויבשים. הרופא יספק למטופל פרטים כיצד לרחוץ בזמן שהאתר מחלים. אם יש תפרים, אלה יוסרו במהלך ביקור משרדי המשך. רצועות דבק, אם קיימות, צריכות להישמר יבשות ובדרך כלל ייפלו תוך מספר ימים.
המטופל יקבל מגנט שניתן להשתמש בו להפעלת או כיבוי הנוירוסטימולטור בתנאים שקבע הרופא.
תכנות ה- Neurostimulator
לאחר שהמוליכים (DBS) וה- neurostimulator נמצאים במקומם, המטופל יחזור לרופא כדי לתכנת את ה- neurostimulator לגירוי חשמלי אופטימלי. תכנות מתחיל בדרך כלל מספר שבועות לאחר הליך ה- DBS, אם כי ישנם רופאים המפעילים את הנוירו-ממריץ לפני ששוחרר מבית החולים לאחר הניתוח.
התכנות לוקח זמן, ועשוי לדרוש מספר פגישות להתאמת הגדרות הנוירו-סטימולטור. במקביל, הרופאים יתייחסו לתרופות ולמינונים של המטופל, כך שהתרופות יעבדו ביעילות עם הגירוי החשמלי לבקרת הסימפטומים.
גם לאחר ההסתגלות, המטופל יצטרך לחזור מעת לעת לבדיקות. הרופא קובע את תדירות פגישות המעקב בהתאם למצב המיוחד של כל מטופל.
הנוירו-סטימולטור פועל על סוללה שנמשכת בדרך כלל שלוש עד חמש שנים. כאשר הסוללה מתחילה להישחק, רופאים יכולים להחליף את הנוירו-גירוי בהליך אשפוז. ישנם גם נוירו-ממריצים נטענים הנמשכים זמן רב יותר, אך דורשים טעינה קבועה.
השפעות ארוכות טווח של גירוי מוחי עמוק
ניתוח DBS יכול לעזור לאנשים הסובלים ממחלת פרקינסון לשפר את תסמיני הרעידות, הנוקשות, האטיות והדיסקינזיות. זה יכול גם להקטין את מינון התרופות שהמטופל זקוק לו כדי לנהל את מחלת ה- PD.
חוקרים שעקבו אחר חולים לאחר DBS גילו כי חולים רבים ממשיכים בשיפור בתסמינים שלהם מספר שנים לאחר ההליך והם מסוגלים לאכול, להשתמש בשירותים ולהאכיל את עצמם. חולים המטופלים ב- DBS בגלל הפרעות בתנועה עשויים לחוות שינויים בזיכרון, בחשיבה או במצב הרוח.
בשלב זה, מחלת פרקינסון היא הפרעה מתקדמת שאי אפשר לעצור אותה לחלוטין. גם בזמן ש- DBS ממשיך לעבוד על רעד, נוקשות ואטיות, עדיין עלולים להופיע תסמינים אחרים כמו יציבה לקויה, ליקוי בדיבור, הקפאת הליכה, בעיות שיווי משקל ודמנציה.
אמצעי זהירות מיוחדים לאחר גירוי מוחי עמוק
באופן כללי, אנשים שעברו ניתוח DBS צריכים:
יש לקחת תמיד תעודת זהות המציינת שיש להם ממריץ עצבים DBS. בנוסף, הם עשויים לרצות לענוד צמיד זיהוי רפואי המציין מידע זה.
אנשים עם נוירו-סטימולטור צריכים ליידע את סקר האבטחה בשדה התעופה לפני שהם עוברים דרך גלאי שדה התעופה. גלאי שדה תעופה רבים בטוחים עבור קוצבי לב, אך הכמות הקטנה של המתכת בממריץ העצבי עשויה להפעיל את האזעקה. מטופלים שנבחרו להקרנה נוספת על ידי מכשירי גלאי כף יד צריכים להזכיר בנימוסים לסקר כי אין להחזיק את שרביט הגלאי מעל הנוירו-ממריץ למשך יותר ממספר שניות, מכיוון שהתקנים אלה מכילים מגנטים שעשויים להשפיע על תפקודו או על תכנותו של הנוירו-ממריץ.
חולים עם לידים וממריצים עצביים עשויים שלא לעבור הליכי MRI מסוימים. חולים צריכים תמיד לפנות לרופא לפני כל סוג של MRI, אם כי DBS יכול להיות תואם ל- MRI בנסיבות מסוימות. עליהם להימנע ממקומות עם שדות מגנטיים גדולים, כמו מחוללי חשמל וגרוטאות רכב המשתמשים במגנטים גדולים.
חולים שעברו ניתוח DBS צריכים להימנע משימוש בחום בפיזיותרפיה לטיפול בשרירים.
עליהם להימנע גם ממכונות מתח גבוה או מכ"ם, כגון משדרי רדיו או טלוויזיה, רתכי קשת חשמליים, חוטי מתח גבוה, מתקני מכ"ם או תנורי התכה.
אם מטופלים מתוכננים להליך כירורגי, עליהם לומר למנתח שלהם כי יש להם ממריץ עצבים מבעוד מועד. חשוב לבקש ייעוץ בנוגע לאמצעי זהירות מיוחדים לפני הניתוח ובמהלכו מכיוון שציוד כגון מכשיר האלקטרו-ניתוחי השולט בדימומים עלול להפריע לממריץ העצבי.
כאשר הם משתתפים בפעילות גופנית, פנאי או ספורטיבית, על המטופלים להגן על אזור הנוירו-ממריץ מפני טראומה. מכה בחזה ליד הקוצב יכולה להשפיע על תפקודו ומצדיקה נסיעה לרופא.