תוֹכֶן
בדיקת יילודים חשובה לגילוי מוקדם של הפרעות גנטיות ומטבוליות תורשתיות, ומאפשרת לרופאים לטפל מראש או לנהל תינוקות שנפגעו כדי להפחית מחלות, נכות או מוות. ההקרנה מתבצעת מיד לאחר הלידה וכוללת בדיקת דם פשוטה לצד בדיקת שמיעה לא פולשנית.נכון להיום, בארצות הברית קיימות 35 הפרעות גנטיות ומטבוליות אשר מומלצות להקרנה ו 26 הפרעות משניות לגביהן ניתן לבצע סינון. רשימת בדיקות הסקר לתינוקות יכולה להשתנות בהתאם למצב, כאשר רובן מבצעות לפחות 30.
הִיסטוֹרִיָה
הרעיון של הקרנת יילודים החל בשנות ה -60 עם פיתוח בדיקת סקר גנטית לפנילקטונוריה, מום מולדי מטבולי. השיטה החדשנית ואיסוף והובלת דגימות דם על נייר פילטר הפכו את הסקר הרחב לא רק לביצועי אלא גם בעלויות. יָעִיל.
מאז, פותחו בדיקות סקר רבות נוספות המבוססות על דם, כולל טכנולוגיות ספקטרומטר מסה טנדמיות חדשות יותר (MS / MS) שיכולות לסקור אחר הפרעות מרובות תוך שימוש בכמה טיפות דם מיובש בלבד.
בניגוד לבדיקות דם מסורתיות שיש להעריך באופן אינדיבידואלי, טרשת נפוצה / טרשת נפוצה יכולה לאתר מגוון רחב של חריגות מולדות באמצעות מכשיר הנקרא ספקטרומטר מסה, המזהה אנזימים וחלבונים על פי דפוסי אור שבור. על ידי השוואת התוצאות לטווח התייחסות של ערכים צפויים, טכנאי מעבדה יכולים לאשר ברמת דיוק גבוהה אם קיימת הפרעה גנטית או מטבולית, בדרך כלל תוך שתיים או שלוש דקות.
בנוסף לבדיקות מבוססות דם, השמיעה מוקרנת באופן שגרתי כדי לאתר אובדן שמיעה של הילוד. בדיקות השמיעה אינן פולשניות ונמשכות מספר דקות בלבד לביצוען.
כיום, למעלה מ- 98% מארבעת מיליון הילודים שנולדים מדי שנה בארצות הברית נבדקים במשך למעלה מ- 30 מחלות גנטיות, מטבוליות, אנדוקריניות ומחלות זיהומיות בשבוע הראשון לחייהם.
חוקי מיון יילודים
הוועדה המייעצת להפרעות תורשתיות בתינוקות וילדים (ACHDNC) מוציאה ייעוץ קבוע המכונה "לוח ההקרנה האוניברסלי המומלץ" (RUSP) המפרט את תנאי הליבה לגביהם מומלצת מאוד הקרנה לתינוקות ותנאים משניים אשר ההקרנה בהם היא לא חובה.
בעוד שכל 50 המדינות ומחוז קולומביה מציעים סינון לתינוקות, אין חוק פדרלי המסדיר מיונים כאלה. מסיבה זו, מדינות יכולות לבחור לשנות את לוח ההפרעות המופיעות ב- RUSP ו / או להעביר את האחריות לבדיקה מהמדינה לרופא או למתקן. זה יכול להוביל לחוסר משמעותי בהון עצמי בחלק מהמדינות.
נכון לשנת 2017, 49 מדינות ומחוז קולומביה מציגות 30 או יותר מתנאי הליבה המומלצים על ידי ה- ACHDNC. מדינות אחרות כמו קליפורניה מפלגות יותר מליבה 34 ועל ידי כך מפחיתות משמעותית את שירותי הבריאות השנתיים שלהן. עלויות.
מימון תוכניות המיון ממשיך לאתגר מחוקקים רבים במדינה. בכדי להתגבר על כך, הוצגה בבית הנבחרים האמריקני הצעת חוק בחודש מאי 2019 במטרה לשפר ולהרחיב את יוזמות המיון הנוכחיות לתינוקות ברחבי ארצות הברית.
הקרנת ליבה ומשנית
נכון ליולי 2018, יש 35 תנאי ליבה שה- ACHDNC ממליץ להיכלל בהקרנות שגרתיות ו 24 תנאים משניים כי יש לשקול על סמך זמינות הטיפולים היעילים.
תנאי הליבה
חומצה פרופיונית
חומצה מתילמלונית (מתילמלוניל- CoA מוטאז)
חומצה מתילמלונית (הפרעות בקובלאמין)
חומצה איזובראלית
3-methylcrotonyl-CoA מחסור בקרבוקסילאז
3-הידרוקסי-3-מתיל גלוטרי חומצה
מחסור בסינתזה של Holocarboxylase
מחסור בטא-קטותיולאז
חומצה גלוטרית מסוג I
ספיגת קרניטין / פגם תחבורתי
מחסור ב- acyl-CoA dehydrogenase בשרשרת בינונית
מחסור ארוך מאוד ב- acyl-CoA דהידרוגנאז
חסר L-3 הידרוקסיאציל-CoA דהידרוגנאז
מחסור בחלבון טריפונקציונלי
חומצה ארגינינוסצינית
סיטרולינמיה, סוג I
מחלת שתן בסירופ מייפל
הומוציסטינוריה
פנילקטונוריה
טירוזינמיה, סוג I
תת פעילות בלוטת התריס מולד ראשוני
היפרפלזיה מולדת של הכליה
אנמיה מגלית (מחלת SS)
מגל בטא-תלסמיה
מחלת תאי מגל (מחלת SC)
מחסור בביוטינידאז
מחלת לב מולדת קריטית
סיסטיק פיברוזיס
גלקטוזמיה
מחלת אחסון גליקוגן סוג II
אובדן שמיעה מולד
חסרונות משולבים חמורים
Mucopolysaccharidosis סוג 1
אדרנולוקודיסטרופיה מקושרת ל- X
ניוון שרירים בעמוד השדרה עקב מחיקה הומוזיגוטית
חומצה מתילמלונית עם הומוציסטינוריה
חומצה מלונית
איזובוטרילגליקינוריה
2-Methylbutyrylglycinuria
3-Methylglutaconic aciduria
2-מתיל-3-הידרוקסיבוטיר חומצה
מחסור קצר ב- acyl-CoA דהידרוגנאז
חסר L-3-hydroxyacyl-CoA dehydrogenase בינוני / קצר
חומצה גלוטרית מסוג II
מחסור בקטואציל-CoA בשרשרת בינונית
2,4 מחסור ברדיוקטאז Dienoyl-CoA
מחסור בקרניטין פלמיטוילטרנספראז סוג I
מחסור בקרניטין פלמיטוילטרנספרז סוג II
מחסור בקרניטין אצטילקרניטין טרנסלוקאז
ארגינימיה
סיטרולינמיה, סוג II
היפר-מתיונינמיה
היפרפנילאלנינמיה שפירה
פגם ביופרין בביוסינתזה של פקטור
פגם ביופרין בהתחדשות קופקטור
טירוזינמיה סוג II
טירוזינמיה סוג III
המוגלובינופתיה אחרת
מחסור בגלקטופימראז
מחסור בגלקטוקינאז
ליקויים בלימפוציטים הקשורים לתאי T
כיצד ההקרנה נעשית
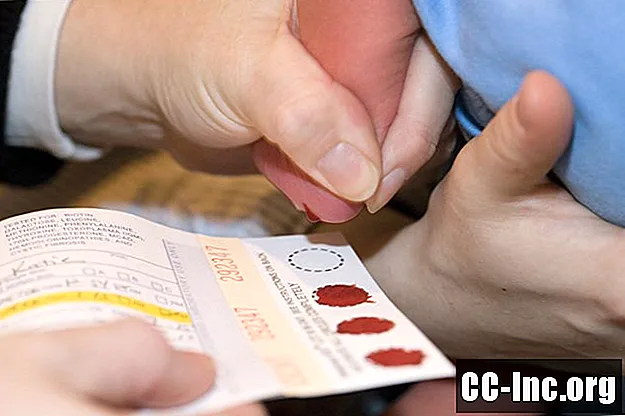
תהליך הסינון של הילודים הוא מהיר וקל יחסית. בין 24 שעות לשבעה ימים לאחר הלידה, כמה טיפות דם נלקחות בעקב התינוק ומונחות על כרטיס מיוחד. הנייר נשלח לבדיקה במעבדה מיוחדת.
תוצאות בדיקות הדם נשלחות לרופא הילדים של התינוק תוך יומיים עד שבעה ימים. אם אחת מהבדיקות תחזור חיובית, בדיקות נוספות ייעשו כדי לאשר את האבחנה. הורים אינם חייבים לבקש את המבחנים; יש לבצע אותם באופן אוטומטי.
בנוסף לבדיקות על בסיס דם, תבוצע בדיקת שמיעה לבדיקת אובדן שמיעה. זוהי בדיקה לא פולשנית שנמשכת כחמש עד עשר דקות בלבד.
ישנן שתי שיטות סטנדרטיות לאיתור אובדן שמיעה בתינוקות:
- פליטות אוטואקוסטיות (OAE): אוזניות ומיקרופון מיניאטוריים יכולים לאשר שמיעה אם צלילים משתקפים חזרה מתעלת האוזן.
- תגובת גזע מוח שמיעתי (ABR): אלקטרודות המונחות על ראש היילוד יכולות לזהות נוכחות או היעדר תגובת המוח לצלילים.
מילה מ- Wellwell
עם הפרעות מולדות רבות, הסימפטומים לא יופיעו רק ימים או שבועות לאחר לידת הילד. על ידי זיהוי מצבים אלה מוקדם, ניתן להעביר טיפול למניעת פגיעה בלב, הריאות, הכליות, מערכת העצבים או כל איבר אחר שנפגע.
אם יש לך היסטוריה משפחתית של הפרעה מולדת, הודע ל- OB / GYN שלך על מנת שניתן יהיה להזמין בדיקות אם הן עדיין לא נכללות בהקרנה המחויבת.